Запалення легенів входить в десятку найнебезпечніших захворювань, які можуть спричинити за собою летальний результат. Особливо небезпечний цей недуга для дітей грудного віку, слабкий і «ненавчений» імунітет яких ще не здатний впоратися з такою непосильним навантаженням.
Про те, як розпізнати і чим лікувати пневмонію у дітей до року, ми розповімо в цій статті.
Пневмонія – це ціла група захворювань, об’єднаних загальною ознакою – запаленням легеневої тканини, альвеол. Найчастіше пневмонія носить інфекційний характер. Легенева тканина і альвеоли можуть виявитися ураженими тільки в деяких сегментах, а можуть бути порушені цілими частками. При тотальній пневмонії ураженим виявляється все легке.
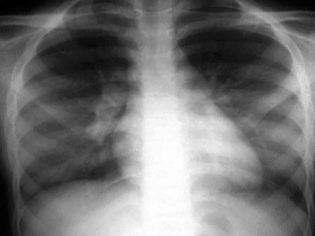
Виникнути таке запалення може і відокремлено, але у дітей захворювання частіше носить характер вторинний, по суті виступаючи ускладненням інших хвороб і станів.
Патологічні процеси в тканинах легенів викликають стафілококи, стрептококи, клебсиелла, пневмокок, гемофільна паличка та інші мікроорганізми, а також деякі віруси і грибки.
Запалення може протікати відносно легко, але у немовлят зазвичай захворювання носить середньо-важкий або важкий характер , знову ж в силу слабкості імунітету. Запалитися може тільки одна легеня, і тоді це буде одностороння пневмонія, або відразу обидва – у випадках двостороннього недуги.

Чим старша дитина, тим легше він переносить захворювання, «критичним» вважається вік до 5 років.
За спостереженнями педіатрів, пневмонія у дітей раннього віку частіше трапляється у віці від 3 до 9 місяців.
З поширенням антибіотиків запалення легенів перестало вважатися смертельним захворюванням, але малюки до року, у яких дуже слабкий імунітет, все-таки продовжують гинути від пневмонії. Смертність в цій віковій категорії становить близько 40%.

У немовлят пневмонія може бути вродженою чи набутою. У першому випадку легкі малюка страждають ще внутрішньоутробно, у другому – після народження. Розвитку захворювання сприяють такі стани:
- недоношеність;
- внутрішньоутробна гіпоксія;
- родова травма, пов’язана з гіпоксією і задухою;
- вроджений поріг серця;
- вроджені аномалії будови легенів;
- гіпотрофія, маленька вага при народженні;
- муковісцидоз;
- ВІЛ інфекція.
В основі хвороби завжди лежить затримка бронхіального секрету. Малюки не тільки мають слабший, ніж у дорослих, імунітет, але і не вміють отхаркивать мокроту, якщо вона накопичується. Скупчення мокротиння – сприятливе середовище для розмноження хвороботворних бактерій.
При природженому запаленні легенів часто зараження відбувається через кров, гематогенним шляхом. Набуте захворювання – найчастіше наслідок хвороби, при якій страждали верхні дихальні шляхи, і інфекція змогла «опуститися» нижче, в легені.
Також захворювання може початися у дитини, у якого в перші години, дні і місяці життя була необхідність в підключенні апарату штучної вентиляції легенів. У цьому випадку говорять про посттравматичний пневмонії.
Є у малюків і ще одна, фізіологічно обумовлена причина, що сприяє розвитку запалення легенів. Це анатомічні особливості респіраторної системи у грудничка.
Слизові оболонки у малюків дуже пухкі, вони краще забезпечуються кров’ю, проникність судин вище, а значить, такі оболонки швидше набрякають при захворюванні. Дихальні шляхи вузькі, і будь-яка набряклість, або скупчення бронхіальної слизу, можуть викликати таке важке ускладнення, як пневмонія.
Вроджені форми запалення легеневої тканини стають очевидними для лікарів практично відразу після того, як дитина з’являється на світ. У всякому разі, протягом найближчих годин неонатологи зможуть отримати всі результати аналізів, що дозволяють стверджувати, що у малюка саме пневмонія.
Симптоми вродженого недуги в перші дні після народження виявляються так:
- у малюка є ознаки кисневого голодування;
- тонус всіх м’язів знижений – дитина погано і мляво смокче, якщо взагалі робить це, у нього безвольно звисають ручки і ніжки;
- шкірні покриви мають виражені ознаки ціанозу – колір варіюється від синюшного до лілового;
- температура нестабільна – вона може підніматися до 39,5 градусів у дітей, що народилися вчасно, і опускати до 34,0-35,0 градусів у малюків недоношених;
- в більшості випадків відсутні дихальний і ковтальний рефлекс – дитина потребує штучної вентиляції легенів і харчуванні через зонд;
- підвищена слинотеча.
Якщо зараження відбулося в момент пологів або після них, то симптоми можуть проявитися як через пару днів, так і через пару тижнів, коли ні про що не підозрюючи мама вже буде перебувати з малюком вдома.
Перші ознаки розвитку запального процесу в легеневій тканині такі:
- порушення апетиту, відмова від грудей або пляшечки з сумішшю;
- порушення травлення, здуття, підвищений метеоризм, діарея, рясне і часте зригування;
- ціаноз носогубного трикутника, синюшність мови;
- бліді шкірні покриви;
- нерівне дихання з «присвистом»;
- неглибокий кашель.
Досить часто у дітей першого року життя запалення легенів не має виражених симптомів взагалі, протікає в прихованій формі, без температури і кашлю, і це найбільш небезпечний варіант розвитку подій. Тільки уважне ставлення до дитини допоможе запідозрити недобре.
Прихованих форм недуги властиво постійне відчуття спраги, млявість, сонливість, проблеми з апетитом, повільний набір ваги або втрата ваги.
При появі будь-яких симптомів, які можуть нехай навіть побічно вказувати на можливу пневмонію, батьки відразу ж повинні звернутися до дитячого лікаря.
Лікар уважно огляне шкірні покриви дитини, оцінить їх колір, вислухає легкі – для пневмонії властива особлива шумова «забарвлення» вдиху і видиху. Після цього можуть бути призначені:
- рентген легенів;
- комп’ютерна томографія грудної клітини;
- паркан мокротиння на аналіз (для визначення типу і виду збудника хвороби);
- загальні і розгорнуті аналізи крові;
- аналіз крові на вміст газів (для визначення ступеня кисневого голодування).
Найчастіше для проведення ретельного обстеження дитини доводиться госпіталізувати, оскільки в умовах стаціонару є можливість провести всі діагностичні процедури швидко, адже чим раніше буде розпочато лікування, тим більш сприятливим буде прогноз.
Терапія при запаленні легень починається з застосування антибіотиків. Малюкові призначають їх внутрішньом’язово або у формі суспензії (при осередкової, локалізованої пневмонії). Залежно від типу і виду збудника хвороби вибирають той чи інший антимікробний препарат.
Антибіотиками першої лінії у немовлят вважаються препарати групи пеніциліну. Найважче підібрати лікування при лікарняній пневмонії, оскільки мікроб, яким малюк міг заразитися в пологовому будинку або стаціонарі дитячої лікарні, неймовірно стійкий до більшості існуючих антибіотиків. Саме при госпітальної пневмонії найбільш імовірний летальний результат.
Для полегшення відведення мокротиння дитині призначають спеціальні препарати – муколітики в формі сиропу. Інгаляції з ними корисні дітям більш старшого віку, грудничку важко провести процедуру інгаляції.
При тяжкому перебігу хвороби можуть бути призначені гормональні препарати. При кисневому голодуванні дитині призначається застосування кисневої маски.
- Якщо дитина вступає в стаціонар з симптомами інтоксикації (а це більше половини немовлят з пневмонією), то показана детоксикаційна терапія – внутрішньовенне введення фізіологічного розчину з мінеральними, вітамінними препаратами.
- Для прискорення відходження бронхіального секрету маму або іншого дорослого, який перебуває разом з немовлям в стаціонарі, навчають техніці вібраційного масажу, заснованого на вібруючих постукування пальцями в області бронхів і легенів.
- Дотримання всіх рекомендацій і призначень, а також правильно підібрані медикаментозні засоби дозволяють вилікувати дитину на 10-14 день.
Легкі форми патології лікарі іноді дозволяють лікувати в домашніх умовах. Природно, всі народні методи і способи для терапії пневмонії у дітей грудного віку категорично протипоказані.
Єдина переконлива можливість уберегти немовля від пневмонії – це щеплення від пневмокока. У 80% випадків захворювання у дітей раннього віку викликає саме цей збудник. Вакцину від пневмококової інфекції вводять безкоштовно. З 2014 року це щеплення включена до національного календаря профілактичних щеплень.
Американська вакцина «Превенар» вводиться дітям в 2 місяці.
Дитині, яка не входить в групу ризику, був народжений доношеним, не має вроджених вад серця, щеплення можуть рекомендувати з 3-місячного віку.
Графік вакцинації від пневмококової інфекції виглядає так:
- 2-3 місяці;
- 4,5 місяці;
- 6 місяців.
Читайте також: Кашель від соплів
Ревакциніруют дитини в півтора року. До числа реактогенних щеплення не відноситься, більшість малюків сприймають її без будь-яких побічних дій.
Не можна сказати, що вакцина повністю усуне ризик зараження, але навіть якщо пневмокок проникне в організм щепленого дитини, то навряд чи він зможе викликати пневмонію та інші важкі наслідки, адже протікати інфекція буде легко. До речі, це щеплення також убезпечить малюка в плані ймовірності розвитку важкого бактеріального отиту, менінгіту, тонзиліту.
Від 10 до 20% дитячих пневмоній бувають пов’язані з іншим збудником – гемофільної палички. Від неї теж існує щеплення, і вона по часу збігається з щепленням від пневмококової інфекції. Вона також рідко викликає які-небудь негативні наслідки для дитячого організму.
До неспецифічним заходам профілактики пневмонії можна віднести наступні рекомендації:
- Дитину першого року життя слід ретельніше оберігати від можливого зараження грипом, ГРВІ та іншими вірусними захворюваннями, ускладненням яких може стати пневмонія.
- Якщо дитина перебуває на грудному вигодовуванні, слід зберігати лактацію хоча до досягнення дитиною віку в 1 рік. Мамине молоко дає додаткові антитіла до різних вірусів і бактерій.
- Дитина повинна більше часу проводити на свіжому повітрі. А кімнату грудничка батьки повинні провітрювати декілька разів протягом дня, робити в ній вологе прибирання, підтримувати правильний температурний режим і вологість повітря.
- При температурі в 20-21 градус тепла і відносної вологості в 50-70% ризик того, що бронхіальна слиз навіть у хворого вже дитини загусне і викличе запальний процес в легеневій тканині, мінімальний. Чим спекотніше в кімнаті і сухіше повітря, тим швидше слиз в бронхах і носоглотці перетворюється в згустки і кірки.
- Всі простудні та інші захворювання, пов’язані з проявом респіраторних симптомів, що протікають з кашлем, нежиттю, слід лікувати своєчасно, не пускаючи їх на самоплив. Дітей до року обов’язково слід регулярно показувати лікарю.
- Якщо малюк все-таки захворів ГРВІ або грипом, а також будь-якими іншими захворюваннями з респіраторними проявами, то батьки обов’язково повинні забезпечити йому спокій і рясне тепле питво. Посилений питний режим допоможе запобігти загущення і пересихання бронхіальної слизу.
- Під час вагітності майбутня мама обов’язково повинна відвідувати жіночу консультацію, вчасно здавати всі необхідні аналізи, щоб в разі виникнення стафілококової або пневмококової інфекції вчасно отримати необхідне лікування. Це знизить ризик вродженої пневмонії у малюка.
Про те, що робити при запаленні легенів у дітей, дивіться в наступному відео.
Перші ознаки і лікування пневмонії у новонароджених
Пневмонія у новонароджених – захворювання, найчастіше викликається бактеріями і вражає нижні дихальні шляхи. Небезпека пневмонії в дитячому віці полягає в швидкому формуванні дихальної недостатності. Організм новонародженого ще не пристосувався до життя зовні, тому дуже вразливий.
При інфікуванні захворювання розвиваються швидко. Пневмонія вимагає негайного втручання лікаря і термінової госпіталізації. При відсутності лікування може призвести до летального результату.
Пневмонія у новонароджених: фактори ризику
Фактори ризику
Ризик розвитку пневмонії у новонароджених підвищується, якщо є такі чинники:
- наявність у матері інфекційних патологій;
- загроза переривання на пізніх термінах;
- гіпоксія плода;
- недоношеність;
- внутрішньоутробна інфекція;
- асфіксія;
- проведення реанімаційних заходів в післяпологовому періоді;
- перегрів або переохолодження.
Також ризик інфікування підвищується після кесарева, якщо новонароджений переніс катетеризацию або ж штучну вентиляцію легенів. По суті, ризикованими є будь-які маніпуляції, на тлі яких підвищується ймовірність інфікування.
причини
Найчастіше першопричиною пневмонії у грудничка є бактерії, а саме:
- стафілокок;
- пневмокок;
- мікоплазма;
- синьогнійна паличка;
- хламідія;
- клебсієлла.
Бактерії потрапляють в організм дитини через плаценту або ж повітряно-крапельним шляхом. При попаданні в організм дитини навколоплідних вод розвивається аспіраційна пневмонія. Незрілість тканин легенів і імунної системи, а також недостатній розвиток дихального центру відіграють велику роль у формуванні захворювання.
Класифікація
Вроджена пневмонія має ряд різновидів. Так, в залежності від часу виникнення хвороби виділяють придбану і вроджену форми. Якщо захворювання проявилося в перші три доби, воно вважається вродженим. За перебігом виділяють гострі, підгострі і затяжні види.
Залежно від причин існують такі форми:
- бактеріальна;
- грибкова;
- вірусна;
- паразитарна;
- змішана.
Окремо виділяють вентиляційну пневмонію. Вона розвивається у тих дітей, які перебували на штучній вентиляції легенів. Також фахівці оцінюють поширеність запалення. В цьому випадку пневмонія у новонароджених може бути сегментарной, осередкової або ж часткової. При ураженні всієї легені її називають тотальною.
обстеження
При підозрі на пневмонію дитині необхідно провести ряд обстежень як для підтвердження діагнозу, так і для контролю ефективності проведеної терапії. Для цього призначаються такі дослідження:
- загальний аналіз крові;
- загальний аналіз сечі;
- рентген легенів;
- УЗД внутрішніх органів;
- визначення кислотно-основного стану.
Також необхідно визначити, яким збудником було викликано захворювання. Для цього проводиться ПЛР-діагностика. Крім цього, лікарі повинні ретельно стежити за станом дитини, визначаючи тиск, температуру, а також число дихання і пульс. Зміни даних показників допомагають виявити ускладнення на ранніх стадіях і запобігти їх.
Причини розвитку вроджених пневмоній
клінічна картина
При вродженої формі захворювання на перше місце виходять прояви дихальної недостатності. Також відзначаються такі симптоми:
- знижена температура тіла;
- задишка;
- сірість шкірних покривів;
- ознаки непрохідності кишечника;
- гепато- і спленомегалія.
Використавши фонендоскоп, лікар почує різноманітні вологі хрипи. Придбана пневмонія розвивається повільніше. У перші дні спостерігаються загальні порушення стану дитини. Він відмовляється від годування, з’являються перші ознаки дихальної недостатності. Приблизно через 72 години після пологів прояви наростають, стаючи схожими на вроджену форму.
постановка діагнозу
Для постановки діагнозу вродженої форми захворювання недостатньо характерної клінічної картини. Необхідні дані обстежень. Існують основні і додаткові ознаки захворювання. До перших можна віднести:
- дані рентгена;
- визначення в родових шляхах матері і крові дитини слідів одного збудника;
- підтверджена аспірація навколоплідними водами.
До додаткових даних фахівці відносять наступне:
- підвищений рівень лейкоцитів з переважанням паличкоядерних;
- визначення в крові підвищеного С-реактивного білка;
- зниження в крові кількості тромбоцитів;
- гістологічно підтверджені запальні зміни плаценти;
- збільшення селезінки і печінки.
Сукупність основних і додаткових даних допомагає фахівцям поставити точний діагноз і призначити відповідні лікувальні процедури. Найчастіше для виставлення правильного діагнозу досить своєчасно проведеного рентгена грудної клітини. Визначення збудника буде проводитися в будь-якому випадку, оскільки це необхідно для визначення тактики лікування.
Диференціальна діагностика
Подібними з пневмоніями симптомами мають наступні стани:
- вроджені вади серця;
- аномалії розвитку дихальної системи;
- аспірація меконію;
- респіраторний дистрес-синдром.
Найчастіше лікарям доводиться проводити диференційну діагностику саме з респіраторним дистрес-синдромом. Він відрізняється від пневмонії наступними ознаками:
- відсутність тіней на рентгені;
- при первинній інтубації відсутня мокрота гнійного характеру;
- в крові немає запальних змін і відсутня тромбоцитопенія;
- IgM на нормальних значеннях;
- негативні дані посівів.
Для виникнення респіраторного дистрес-синдрому не потрібно вплив збудника. Він формується на тлі нестачі сурфактанту – особливої слизу в легенях.
Тому дистрес-синдром схожий на пневмонію клінічно, але повністю відрізняється на лабораторних даних. Для оцінки ступеня тяжкості даного стану використовується спеціальна шкала Downes.
У нормі у новонародженого не повинно бути більше 1 бала.

Наслідки пневмоній у новонароджених
лікування
Усі новонароджені з підозрою на пневмонію в обов’язковому порядку повинні бути госпіталізовані. Це стосується тих, у кого захворювання розвивається після виписки з пологового будинку. В особливо важких випадках їх поміщають в кувез. Також проводяться такі заходи:
- киснева терапія. Проводяться інгаляції зволоженим киснем. Якщо це не дозволяє впоратися з дихальною недостатністю, необхідний переклад на штучну вентиляцію легенів;
- антибактеріальна терапія. Для цього використовуються антибіотики широкого спектру – аміноглікозиди і пеніциліни;
- корекція порушення кислотно-лужної рівноваги;
- інфузійна терапія.
Всі терапевтичні заходи повинні проводитися під строгим контролем лабораторних показників. Також потрібно пам’ятати, що будь-які захворювання простіше попередити, ніж лікувати. Тому необхідно проводити профілактичні заходи. Зокрема, важливо своєчасно виявляти і усувати інфекційні захворювання під час вагітності!
Читайте також: Що робити якщо не відходить мокротиння при кашлі?
наслідки
Прогноз захворювання безпосередньо залежить від своєчасно розпочатого лікування. Летальність досить низька і не перевищує 5%. Найчастіше прогноз сприятливий.
Однак якщо дитина недоношена, можливе формування дисплазії бронхіальної і легеневої тканини.
У цьому випадку захворювання нижніх дихальних шляхів будуть зустрічатися у дитини дуже часто на протязі всього життя. Також відзначаються такі ускладнення:
- серцево-судинна недостатність;
- міокардит;
- сепсис;
- патології системи згортання;
- менінгіт.
Щоб не сталося формування даних ускладнень, необхідно своєчасно діагностувати захворювання і почати терапевтичні заходи. В іншому випадку захворювання може мати затяжний характер, що сильно вплине на розвиток дихальної системи. Такі діти часто хворіють і мають схильність до формування пневмоній в майбутньому.
Таким чином, поява пневмоній у новонароджених найчастіше пов’язано із захворюваннями матері. Саме тому так важливо своєчасно відвідувати профілактичні огляди у гінеколога і проходити всі необхідні обстеження. Раннє виявлення інфекційних захворювань та своєчасно проведені терапевтичні заходи дозволяють значно знизити ризик розвитку пневмонії у новонародженого.
Дивіться далі: атипова пневмонія у дітей
Пневмонія у новонароджених
Пневмонія у новонароджених – це інфекційний процес в легенях новонародженого. Навіть якщо спочатку в легенях виникає асептичне запалення, наприклад внаслідок асфіксії або аспірації, то протягом короткого проміжку часу відбувається нашарування вторинної інфекції.
Пневмонія як самостійне захворювання або ускладнення інших патологічних станів частіше за інших запальних процесів виявляється при патологоанатомічному дослідженні у мертвонароджених (15-40%) і діагностується у живонароджених (20-38%). Пневмонією хворіють 0,5-1% доношених новонароджених дітей і 10-15% недоношених.
Причини виникнення
Залежно від часу і шляху проникнення збудника в легені плоду або новонародженого виділяють пневмонії: вроджені трансплацентарні; внутрішньоутробні; інтранатальний; постнатальні.
Вроджені трансплацентарні пневмонії спостерігаються при таких генералізованих внутрішньоутробних інфекціях: цитомегалии, простому герпесі, краснухи, сифілісі, лістеріозі, микоплазмозе, токсоплазмозі та ін. Фактори ризику виникнення вродженої пневмонії – наявність захворювання у матері, виділення збудника або антитіл до нього під час вагітності. Збудник проникає до плоду гематогенним шляхом.
При внутрішньоутробних і інтранатальних пневмоніях мікроорганізм потрапляє в легені плоду при ковтанні і аспірації інфікованих навколоплідних вод або вмісту пологових шляхів.
До факторів ризику їх виникнення відносяться хоріоамніоніта, ендоцервіцити, вагініти, інші інфекції сечостатевої сфери у матері, тривалий безводний період, гіпертермія у матері безпосередньо перед пологами або під час пологів, інвазивні дослідження в пологах (наприклад, пальцеві дослідження).
Важливу роль у виникненні цих пневмоній відіграють хронічна і гостра гіпоксія плода і асфіксія новонародженого. Внутрішньоутробні пневмонії викликаються анаеробними бактеріями, стрептококами груп В і D, кишкової, туберкульозної, гемофільної паличками, мікоплазмами, уроплазми і ін.
Збудники інтранатальних пневмоній – стрептококи, ентерококи, гемофільна паличка, мікоплазми, хламідії, цитомегаловірус, генітальний герпес II типу, гриби роду Candida та ін.
Факторами ризику виникнення післяпологових нозокоміальних пневмоній вважаються: наявність у дитини важких захворювань, недоношеність, ЗВУР, пороки розвитку, проведення реанімаційних заходів та / або респіраторної терапії, тривале перебування в стаціонарі, недотримання правил асептики і антисептики, несприятлива епідемічна ситуація в відділенні. Ця група пневмоній найчастіше викликається грамнегативною флорою: клебсиеллой, кишковою паличкою, синьогнійної палички, ентеробактерій, протеєм; але може бути обумовлена стафілококами та іншими грампозитивними бактеріями. Часто процес викликається декількома збудниками одночасно.
Постнатальні домашні пневмонії частіше розвиваються на тлі гострих респіраторних захворювань, викликаних аденовирусом, респіраторно-синцитіальним вірусом, вірусами грипу та парагрипу та ін. Приєднання бактеріальної флори (пневмококи, стафілококи і ін.) Відбувається дуже швидко. Фактором ризику розвитку цієї групи пневмоній може бути неблагополучна епідемічна ситуація.
Симптоми і ознаки
Симптоми вродженої або внутрішньоутробної пневмонії, як правило, виражені вже з народження.
Інтранатальна пневмонія проявляється після світлого проміжку від декількох годин до 1-2 діб, однак у деяких випадках (наприклад, при хламідійної інфекції) захворювання може виникнути в кінці першого тижня життя.
У більшості випадків через важкість стану, зумовленого асфіксією, родовою травмою або іншими патологічними синдромами, світлий проміжок відсутній і важкий стан з дихальними розладами відзначається вже з народження.
Клінічна картина пневмонії у новонароджених характеризується почастішанням дихання (більше 60 в 1 хв), участю допоміжної мускулатури в акті дихання. При пневмонії у новонароджених часто бувають напади апное.
Завжди відзначається ціаноз, ступінь якого залежить від тяжкості процесу. Шкіра бліда або з сіруватим відтінком, виражено порушення мікроциркуляції. Гіпертермія частіше спостерігається у доношених дітей з постнатальної домашніми пневмоніями.
Для недоношених дітей більш характерна схильність до гіпотермії. Кашель у новонародженої дитини майже завжди свідчить про пневмонії, проте його відсутність не виключає запального процесу в легенях.
Кашель більш характерний для пневмоній вірусної етіології, ніж бактеріальної. У міру розвитку захворювання у дитини з’являється слизисто-гнійна або гнійна мокрота.
При дослідженні органів дихання перкуторно визначається вкорочення звуку: в прикореневій зоні (в межлопаточном просторі), в нижніх відділах легких, локально або дифузно.
Цей симптом виявляється тільки при значному ущільненні тканини досить великих розмірів або при ексудаті в плевральній порожнині. Ділянки з коробочним звуком свідчать про компенсаторну емфіземи.
При аускультації на тлі ослабленого або жорсткого дихання вислуховуються крепітація і вологі хрипи. Відзначаються розширення меж серцевої тупості, тахікардія, приглушеність серцевих тонів.
Ураження центральної нервової системи у новонароджених при пневмонії обумовлено інтоксикацією, гіпоксією, гіперкапнією, порушенням гемодинаміки. У початковий період можуть бути симптоми порушення, але більш характерно пригнічення ЦНС різного ступеня, аж до розвитку коми.
При пневмонії у новонародженого спостерігаються м’язова гіпотонія та пригнічення рефлексів.
В результаті вираженої інтоксикації і електролітних порушень розвивається симптоматика ураження травного тракту: відрижка, блювота їжею або з домішкою жовчі, здуття живота, парез кишечника.
У новонароджених з пневмонією часто розвивається геморагічний синдром, не завжди зумовлений ДВС-синдромом.
діагностика
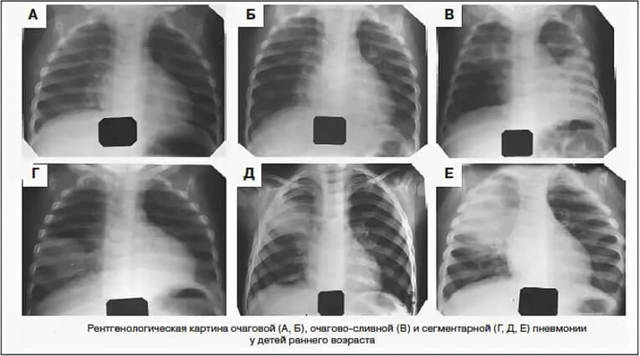
В загальному аналізі крові у новонародженого з пневмонією відзначаються запальні зміни: лейкоцитоз (понад 20 Г / л) або лейкопенія (менше 4 Г / л, частіше у недоношених дітей), зрушення формули вліво, можливе збільшення ШОЕ; анемія наростає в міру прогресування захворювання; часто спостерігається тромбоцитопенія. При дослідженні газового складу крові виявляються гиперкапния і гіпоксемія. Характерний респіраторно-метаболічний ацидоз.
Для встановлення етіології пневмонії важливу роль відіграють бактеріологічні та вірусологічні дослідження мокротиння, бронхіальних змивів, крові. Певною інформативністю володіє бактериоскопия забарвлених по Граму мазків вмісту трахеї і бронхів.
Побічно підтверджують внутрішньоутробний характер інфікування підрахунок лейкоцитів в шлунковому аспіраті і С-реактивний білок крові новонародженого. Ідентифікувати збудника дозволяють наступні дослідження у матері: в крові – титр специфічних антитіл, виявлення різних антигенів і збудників; бактеріальна культура, виділена з навколоплідних вод, плаценти, родових шляхів.
лікування
Догляд за новонародженою дитиною з пневмонією передбачає створення оптимального температурного режиму. Не рекомендується туге сповивання.
Для підтримки прохідності дихальних шляхів необхідні часті зміни положення дитини, відсмоктування слизу і мокротиння, за показаннями – інтубація трахеї, масаж і постуральний дренаж. Для поліпшення відходження в’язкого мокротиння можна використовувати різні інгаляції.
Важкість стану і гестаційний вік визначають обсяг і вид годування. При важкої дихальної недостатності, парезі кишечника, декомпенсації функцій життєво важливих органів і систем здійснюється парентеральне харчування.
Дуже важливим аспектом терапії, багато в чому визначальним прогноз, є етіотропна терапія.
До уточнення збудника починають емпіричну антибактеріальну терапію, часто (при важкому перебігу захворювання) – двома антибіотиками (цефалоспоринового ряду і аміноглікозидами).
Зміна схеми етіотропної терапії здійснюється при неефективності лікування з урахуванням виявленого збудника і антибіотикограми. Тривалість призначення антибіотиків становить 2-4 тижні.
Від вираженості гіпоксемії залежить обсяг кислородотерапии. Ацидоз може коригуватися введенням натрію гідрокарбонату з розрахунком необхідного обсягу за даними визначення кислотно-основного стану.
При відсутності лабораторного контролю кислотно-лужного стану абсолютними показаннями до введення 4% -го розчину натрію гідрокарбонату (5-7 мл / кг) вважаються термінальні стану, глибока гіпоксія, зупинка серцевої діяльності, апное тривалістю більше 20 секунд.
Неефективність самостійного дихання, напади апное вимагають перекладу дитини на ШВЛ.
Читайте також: Кашель курця
Для корекції електролітних розладів, з метою дезінтоксикації, корекції згортання крові, поліпшення гемодинаміки і мікроциркуляції, часткового або повного парентерального харчування проводиться інфузійна терапія. Необхідно враховувати, що перевантаження об’ємом при пневмонії легко може привести до набряку легенів.

Пневмонія у новонароджених: причини, симптоми, лікування
Пневмонія – захворювання легенів, що характеризуються запальним процесом в їх тканинах. Хвороба вражає стінки бронхів. Приблизно 15% недоношених новонароджених малюків страждають на цю патологію і близько 2% доношених.
Тобто новонароджені діти досить часто хворіють на пневмонію. Виявити захворювання можна за симптоматикою.
Дане захворювання може вразити навіть ще не народженої дитини. В такому випадку діагностується внутрішньоутробний тип інфікування.
Внутрішньоутробна пневмонія у новонароджених виникає відразу ж після їх появи на світло. Головною причиною появи патології є захворювання матері під час вагітності.
Якщо майбутня мати заражається будь-якої респіраторною інфекцією, то віруси з її організму можуть потрапити до плоду, наприклад, через кров або навколоплідні води.
Тобто вроджена патологія – результат несприятливого перебігу вагітності.
Причини розвитку внутрішньоутробної пневмонії у новонароджених:
- Природжений патогенний фактор – інфекція проникла через плаценту;
- Внутрішньоутробний антенатальний – з навколоплідних вод в легені;
- Інтранатальний – проникнення в дихальні шляхи дитини під час народження через родові шляхи матері;
- Постнатальний – інфікування після народження.
Спровокувати запальний процес можуть віруси, грибки, мікроби (стафілококи, стрептококи та ін.) І найпростіші. Крім того, анатомо-фізіологічні особливості легких, незрілість дихальних шляхів (особливо у недоношених) призводять до виникнення цієї хвороби.
До факторів ризику відносяться кровотечі під час вагітності, відходження навколоплідних вод раніше покладеного терміну, гострі і хронічні захворювання жінки в період виношування малюка.
Причини, які здатні привести до такої недуги, досить різноманітні. Іноді виникає так звана комбінована пневмонія у новонароджених – хвороба провокує відразу кілька несприятливих чинників. Звичайно ж, протягом такої хвороби є серйозною небезпекою для життя тільки народженого малюка.
У сучасній медицині визначені два шляхи інфікування дітей:
- Бронхогенний – патогенна мікрофлора потрапляє в організм безпосередньо через легені. Зазвичай зараження відбувається під час родового процесу;
- Гематогенний – плід заражається від інфікованої матері через її кров. Цей вид передачі зустрічається набагато рідше, ніж перший. Однак тут є позитивний боку, наприклад, майбутня мати буде відчувати нездужання і звернеться до лікаря, а він, у свою, чергу, підбере адекватне лікування, яке допоможе як жінці, так і її малюкові.
Першими ознаками недуги зазвичай є:
- гіпотонія;
- дихальна недостатність;
- блідо-сірий колір шкіри.
Годування закінчуються блювотою, через кілька днів спостерігається спазм кишечника. При прослуховуванні в легких помітні хрипи.
Хвороба триває близько місяця. При цьому, на жаль, наслідки можуть призвести до летального результату.
- Хворі діти мляві і сонливі, у них з’являється задишка, кашель.
- Часто хвороба супроводжується симптомами серцево-судинної недостатності, виникає здуття живота.
Патологія дуже важкий перебіг у новонароджених дітей, тому що їх імунітет ще не сформований, а анатомічні особливості дихальних шляхів тільки сприяють розвитку вродженої пневмонії. Саме з цієї причини новонароджені відносяться до групи ризику по розвитку патологій в легких.
При виявленні внутрішньоутробної пневмонії після народження малюка і виписки з пологового будинку протягом місяця на будинок регулярно буде приходити дільничний педіатр і медсестра для огляду стану крихти.
Батьки повинні ретельно стежити за дитиною, звертати увагу на різноманітні моменти, які можуть допомогти вилікувати його, наприклад, частому відрижці, рідкому стільці, відмову від грудей.
Потрібно звертати увагу на кашель і характер рідких виділень з носа.
Від причини, що спровокувала патологію, і масштабу ураження легень залежить клінічна картина:
- Аспіраційна пневмонія у новонароджених, викликана бактеріями, прогресує плавно і починає часто з підйому температури до 38 °. Після цього з’являється вологий кашель, іноді з гнійними мокротами, болі в грудній клітці;
- Якщо в бронхи потрапило хімічну речовину, то починається інтоксикація (висока температура, прискорене серцебиття, задишка). Мокрота стає пінистої, рожевою. Також виникає ціаноз шкіри через погане надходження кисню до тканин;
- При попаданні чужорідних тіл в бронхіальне дерево кашель стає рефлекторним і болісним. Потім він припиняється, його замінюють прогресуючі запальні процеси в тканинах легенів. Даний стан представляє особливу небезпеку, так як при перекритті великих бронхів вимикається велика частина легеневої паренхіми.
Так як немовлята повинні лікуватися в умовах стаціонару, то і обстеження проводитиметься там же.
- Дітей госпіталізують разом з мамами або матері знаходяться в лікарні протягом усього дня, залишаючи малюка тільки на ніч.
- Обов’язково буде зроблений аналіз крові, навіть якщо його проводили раніше в поліклініці.
- Також завжди проводять рентгенографію легенів.
- Щоб дізнатися про стан інших органів і систем, призначають додаткові дослідження, наприклад, беруть кров з вени, аналіз сечі.
- При наявності показань проводять і інші процедури, наприклад, електрокардіографію. Прогноз перебігу недуги залежить від перерахованих вище показників.
- Хвора дитина обов’язково повинен бути госпіталізований. Так як малюк дуже слабкий і не може активно смоктати груди, потрібно годувати його частіше, ніж звичайно. Також крихітку періодично повертають з боку на бік, щоб не допустити застою в легенях. З дихальних шляхів необхідно постійно прибирати слиз.
- Важлива роль в лікуванні відводиться антибіотиків, стимулюючої та вітамінотерапії. Добре себе зарекомендували гірчичники, інгаляції, ультрафіолетове опромінення, масаж, лікувальні ванни.
- Курс лікування вибирає тільки кваліфікований фахівець, керуючись формою і тяжкістю протікання захворювання, станом дитини і його анатомічними особливостями. Необхідно відзначити, що без антибіотиків не обходиться лікування будь-якого виду пневмонії, але немовлята не можуть їх пити, тому призначають препарати у вигляді ін’єкцій.
- При прогресуванні патології прийняті ліки замінюють іншими. Наслідки вродженої пневмонії, що стосуються ваги, у новонароджених характеризуються зниженням маси тіла або невеликими збільшеннями, але переживати не варто, так як після усунення симптомів, апетит поліпшується.
- Можуть бути призначені інгаляції кисню. Щоб легкі краще очищалися, в них можуть додавати трави або спеціальні лікарські медикаментозні засоби.
- Якщо симптоми інтоксикації досить яскраво виражені, наприклад, малюк відмовляється від їжі, температура не спадає, то призначають внутрішньовенне введення рідини, тобто крапельниці. Зазвичай це сольові розчини і глюкоза, але лікар може додати інші корисні речовини.
- Не обходиться без жарознижуючих і відхаркувальних препаратів. Іноді використовують відвари лікувальних трав, що володіють здатністю до розрідження мокротиння.
- Можливо знадобиться ввести імуноглобулін – білок, що володіє захисною дією – готові антитіла, які боротимуться зі збудником.
Якщо вчасно почати лікування, то запалення не сильно вплине на загальний стан. Без терапії після стихання гострого процесу спостерігається період астенізація – дитина стає млявою, сонливою, втрачає апетит.
Іноді запалення поширюється на здорові тканини навіть при ефективному лікуванні. Це обумовлено анатомічною будовою тканин легенів, тому може сформуватися набряк легенів або легенева недостатність.
Запалення може поширитися на плевру, тоді виникне плеврит, який ще більше ускладнить дихання. У дуже важких випадках відбувається деструкція тканин на уражених ділянках, тоді в легенях утворюються порожнини.
Пам’ятайте, що ви самостійно не зможете ні поставити діагноз, ні призначити адекватне лікування, тому не зволікайте візит до лікаря!
Матеріали, розміщені на цій сторінці, носять інформаційний характер і призначені для освітніх цілей. Відвідувачі сайту не повинні використовувати їх в якості медичних рекомендацій. Визначення діагнозу та вибір методики лікування залишається винятковою прерогативою вашого лікуючого лікаря.